«Здоровье» (АКИpress) — Луценко Инна Леонидовна, врач-невролог, центр дистанционного обучения КГМА им.И.К. Ахунбаева,
Рабочая группа проекта по внедрению доказательных методов организации и менеджмента инсульта, ветвь Европейской Организации Инсульта, ESO EAST в Кыргызстане.
Клинический обзор. Инсульты при COVID-19: патогенетические аспекты, клинические проявления и рекомендации ведущих организаций по борьбе с инсультом.
Неинфекционные заболевания (НИЗ) в период пандемии COVID-19
Во времена пандемии COVID-19 материальные и человеческие ресурсы всех стран были брошены на подготовку персонала к приему пациентов с коронавирусной инфекцией, переоснащение приемных отделений, создание специальных фильтров для сепарации пациентов с возможной коронавирусной инфекций и немедленной госпитализации их в отдельные блоки, инфекционные клиники или оснащенные боксы. Медицинский персонал, включая врачей различных специализаций, интернов, ординаторов, медицинских сестер, эпидемиологов, специалистов общественного здравоохранения в экстренном порядке в течении двух месяцев проходит интенсивные тренинги по распознаванию коронавирусной инфекции и оказанию помощи таким пациентам. Все силы брошены на предотвращение распространения вируса COVID-19.
Однако пациенты с основными неинфекционными заболеваниями, а именно с острыми нарушениями мозгового кровообращения (инсультами, гипертоническими церебральными кризами, транзиторными ишемическими атаками), артериальной гипертензией, инфарктом миокарда, сахарным диабетом, хроническими респираторными заболеваниями (ХОБЛ), онкологическими, психическими заболеваниями, по мнению таких ведущих организаций, как Американской Ассоциации Сердца ( American Heart Association), Всемирной Организации по борьбе с Инсультом (World Stroke Organisation), Европейской Организации по борьбе с Инсультом (European Stroke Organisation), находятся сейчас в группе риска неадекватного получения незамедлительной медицинской помощи по профильным патологиям, а также по частоте развития осложнений в случае инфицирования COVID-19 [1,13].
Еще до первой вспышки COVID-19 сотрудники Американской Ассоциации Сердца публиковали факты, свидетельствующих о том, что острый коронарный синдром и инсульты могут быть спровоцированы распространенными инфекциями. По мнению Huijuan Jin и коллег, опубликованном в “Консенсусе по профилактике и лечению коронавирусной болезни (COVID-19) для неврологов”, среди пациентов с инфекцией SARS-CoV-2 у инсульты развивались у большинства пациентов среднего и пожилого возраста, особенно у критически больных пациентов [6]. У многих из этих пациентов уже имелись другие цереброваскулярные факторы риска, такие как артериальная гипертония, сахарный диабет, гиперлипидемия, курение или инсульт в анамнезе Однако, как считает Мао с коллегами, у некоторых пациентов коронавирусная инфекция может дебютировать именно симптомами инсульта [2].
Патогенетические аспекты ишемического инсульта при коронавирусной инфекции
Инфекция SARS-CoV-2 связана с протромботическим состоянием, вызывающим венозную и артериальную тромбоэмболию и повышенным уровнем D-димера [4]. Повышение уровня D-димера в сыворотке крови при COVID-19 рассматривается как причина эмболических сосудистых событий. Тяжелое течение COVID-19 связано с провоспалительными цитокинами, которые индуцируют активацию эндотелиальных и мононуклеарных клеток с экспрессией тканевого фактора, приводящей к активации коагуляции и образованию тромбина. Циркуляция свободного тромбина, не контролируемая природными антикоагулянтами, может активировать тромбоциты и привести к тромбозу [3].
На вебинаре, организованном 21 апреля 2020 г. доктором Майклом Бенедиктом (старшим научным сотрудником и почетным консультантом в Институте Инфекций и Глобального Здравоохранения Университета Ливерпуля) и профессором Рустамом аль-Шахи Салманом (президентом Британской Ассоциация Инсульта) [11], Майкл Бенедикт предположил, что в механизмах возникновения ишемического инсульта при коронавирусной инфекции принимают участие следующие факторы: декомпенсация стабильной атеросклеротической бляшки, появление фибрилляции предсердий на фоне текущей инфекции. Такие механизмы чаще характерны для людей пожилого возраста и могут быть подтверждены нейровизуализационными исследованиями.
Рис. 1. На рисунке 1 представлен слайд из вебинара Британской Ассоциации по борьбе с инсультом
Другие патогенетические механизмы могли включать синдром диссеминированного внутрисосудистого свертывания ( ДВС) и коагулопатию потребления, которые могут проявляться повышенным протромбиновым временем, D-димерами, сочетающиеся с тромбоцитопенией. Третьим вариантом развития предположительно является васкулит ( прямое инфицирование или повреждение эндотелия), с выраженным воспалительным ответом, а четвертый вариант развития событий - появление антифосфолипидных антител [11].
Tang N. c коллегами [6] высказал предположение, что COVID-19 может стимулировать выработку антифосфолипидных антител (aPL) в качестве механизма ишемического инсульта, хотя постинфекционный aPL обычно является преходящим и не связан с тромбозом. У описанных в статье Werring D [3] пяти из шести пациентов был выявлен положительный волчаночный антикоагулянт, а у еще одного - анти-кардиолипином IgM средних титров и анти-β2-гликопротеин-1 IgG и IgM с низким титром. Скрининг на наличие антифосфолипидных антител может быть целесообразным у пациентов с ишемическим инсультом, связанным с COVID-19, хотя их патогенное значение остается неопределенным. У больных также может наблюдаться повышенные уровни ферритина и лактатдегидрогеназы.
Симптоматика инсульта при коронавирусной инфекции
В одной из первых публикаций, Mao L, Jin H, Wang M с коллегами из отделения неврологии медицинского колледжа Тунцзи, Университета Науки и Технологии Хуажонга, Ухани, Китая описали острые нарушения мозгового кровообращения у 5 пациентов, из которых у четырех развился ишемический инсульт (ИИ), а у одного - внутримозговое кровоизлияние, которое оказалось несовместимым с жизнью и пациент скончался от дыхательной недостаточности.
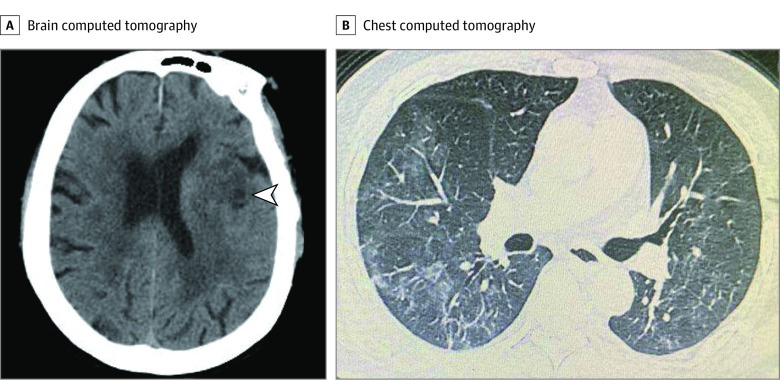
Рис.2. На рисунке 2 представлены типичные изменения на компьютерной томографии (КТ) пациента с COVID19 с остро развившимся ишемическим инсультом. На изображении слева (A) представлен ишемический очаг через сутки от дебюта ишемического инсульта, а на изображении B представлена КТ грудной клетки через 1 день после ишемического инсульта.
Примечательно, что из 6 описанных Мао с коллегами пациентов с острыми нарушениями мозгового кровообращения, двое поступили в отделение неотложной помощи в связи с внезапным развитием гемиплегии, но без каких-либо типичных симптомов COVID-19 ( лихорадки, кашля, диареи и т.д.) [2].
Интересна и разнообразна картина клинических проявлений у пациентов с инсультом разного возраста и с разным преморбидным фоном. В своей публикации Werring D.J. с коллегами описали шесть пациентов с окклюзией крупных сосудов мозга с заметно повышенным уровнем D-димера (≥1000 мкг / л) [3]. У трех пациентов развились инфаркты одновременно в нескольких сосудистых территориях, у двух больных наблюдался венозный тромбоз, а у двух больных ишемический инсульт развился несмотря на использование антикоагулянтной терапии в терапевтических дозах.
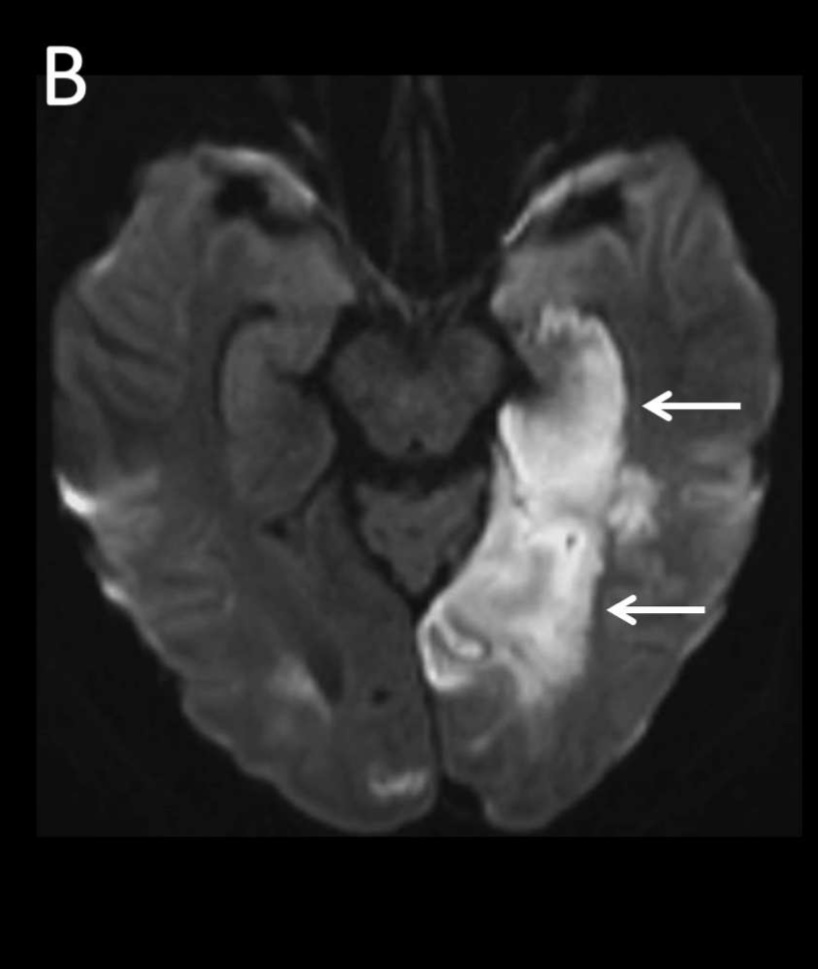
Один из пациентов, 64-летний мужчина, обратился в отделение через 10 дней после появления симптомов COVID-19 (кашля, одышки лихорадки, миалгии и плохого аппетита) с дыхательной недостаточностью и был госпитализирован в палату интенсивной терапии (ПИТ). На 15-й день пребывания в ПИТ у пациента развилась незначительная слабость в левой руке и нарушение координации. МРТ головного мозга подтвердила окклюзию левой позвоночной артерии и левой нижней мозжечковой артерии с развитием инфаркта мозга с петехиальным геморрагическим пропитыванием ( Рис.3).
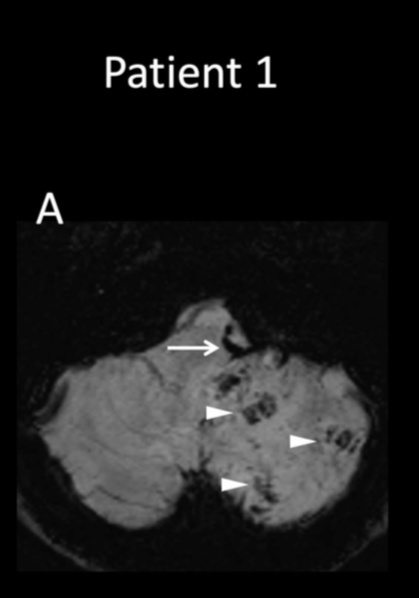
Рис. 3. МРТ головного мозга больного 64 лет на 15 день заболевания.
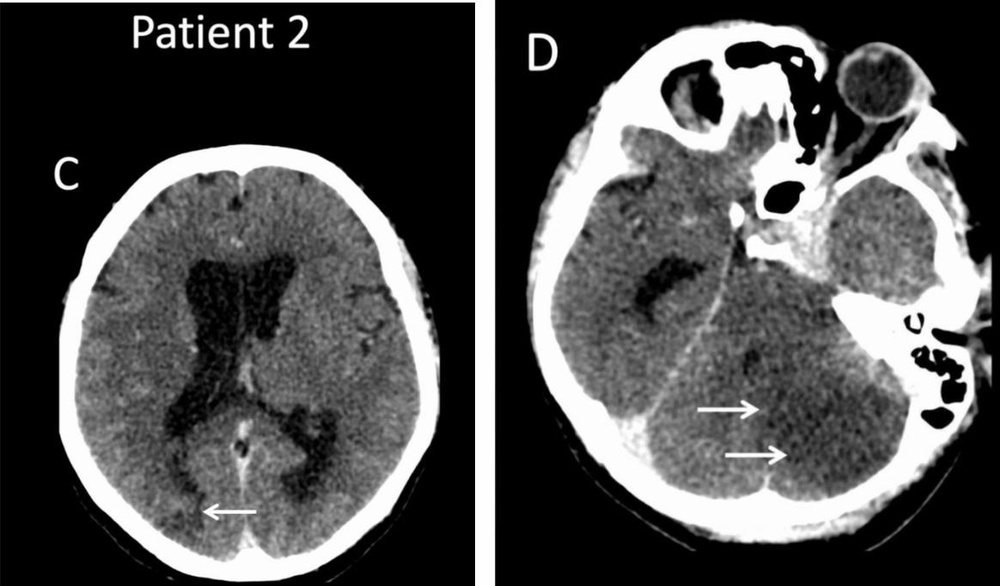
Показатель D-димеров у больного был> 80000 мкг / л, что трактовалось как значительное повышение. Больному были назначены антиагреганты аспирин и клопидогрель. На 19 день у больного внезапно развилась двусторонняя легочная эмболия, вследствие чего был подключен низкомолекулярный гепарин (НМГ) в терапевтических дозах. На 22 день у больного развилось острое двустороннее нарушение координации и правосторонняя гомонимная гемианопсия. МРТ головного мозга показала обширный острый инфаркт задней мозговой артерии (Рис 4.), и с того момента была подключена высокоинтенсивная антикоагулянтная терапия [3].
Рис. 4. МРТ головного мозга больного 64 лет на 22 день заболевания.
У другой пациентки 53-лет, принимавшей варфарин вследствии фибрилляции предсердий (ФП), через 24 дня после появления симптомов COVID-19 (кашель, одышка) возникла острая спутанность сознания, нарушение координации движений и сонливость. КТ головного мозга подтвердила остро развившийся больших размеров инфаркт мозга в левых отделах мозжечка и в правой теменно-затылочный области (Рис.5).
Рис. 5. КТ головного мозга больной 53 лет.
D-димер составлял 7750 мкг / л, а показатель международных нормализованных отношений (МНО), которым мониторируется антикоагулянтная терапия, у этой больной составил 3,6. После проведения наружного дренажа желудочков из-за развившейся гидроцефалии, больной была назначена антикоагулянтная терапия. Эта больная умерла от кардиореспираторных осложнений из-за пневмонии, вызванной COVID-19.
В другой статье-корреспонденции, опубликованной в The New England Journal of Medicine, Thomas J. Oxley с коллегами описали ишемический инсульт по типу окклюзии больших сосудов у пяти пациентов младше 50 лет [5]. У одной из описанных пациенток, у молодой женщины 33 лет заболевание началось с кашля, головной боли и озноба продолжительностью в неделю. Затем присоединились и другие симптомы в виде нарушения речи по типу дизартрии, онемения и слабости в левой руке и левой ноге. Больная не стала обращаться за неотложной помощью из-за страха заразиться коронавирусной инфекцией. Когда пациентка поступила в больницу, тяжесть инсульта по шкале NIHSS составила 19 баллов, что характеризовало тяжесть инсульта как “очень тяжелое неврологическое расстройство”, а КТ головного мозга с КТ-ангиографией выявили частичный инфаркт в бассейне правой средней мозговой артерии с частично окклюзирующим тромбом просвет правой сонной артерии. Пятнистые затемнения по типу “матового стекла” были обнаружены при КТ-ангиографии с двух сторон в верхушках легких, и подтвердился тест на выявление SARS-CoV-2. Была начата антиагрегантная терапия; впоследствии больная была переведена на антикоагулянты. Диагностический поиск этиологии инсульта не выявил источников тромба на ЭХО-КГ и магнитно-резонансной томографией головы и шеи. Повторная КТ-ангиография на 10-й день в больнице показала полную ликвидацию тромба, и пациентка была выписана в реабилитационный центр.
У остальных четырех пациентов симптомы коронавирусной инфекции разнились от полного отсутствия таковых, до наличия лихорадки, кашля, нарушения сознания. Показатели тяжести инсульта NIHSS у больных варьировали следующим образом: 13, 13, 16 и 23 баллов соответственно. Первые симптомы инсульта чаще были представлены нарушением уровня сознания до сопорозного, афазией, гемиплегией, сенсорным дефицитом, центральным парезом лицевого нерва - то есть всеми симптомами окклюзии крупных сосудов. В лечении инсультов у этих пациентов использовали механическую тромбоэкстракцию, назначение антикоагулянта ( апиксабана в дозе 5 мг в день) или аспирина в дозе 81 мг в день [5].
В исследовательской статье, опубликованной в Журнале Неврологии, Нейрохирургии и Психиатрии, профессор Дэвид Верринг и его коллеги сообщили о шести пациентах, описанных в период с 1 по 16 апреля 2020 года в Национальной Больнице Неврологии и Нейрохирургии, Лондоне, (часть Университетского колледжа Лондонской больницы NHS Foundation Trust) с острым ишемическим инсультом и подтвержденным COVID-19. Обсуждая полученные данные, профессор Верринг сказал: «Теперь мы знаем, что COVID-19 - это не просто заболевание легких. Наши результаты показывают, что окклюзия крупных мозговых артерий у пациентов с COVID-19 связана с патологически ненормальной свертываемостью крови”. Он добавил, что “...раннее использование антикоагулянтных препаратов может быть полезным, но их назначение должно проводиться с учетом риска внутримозгового кровоизлияния, особенно вскоре после ишемического инсульта. Клинические исследования (в идеале контролируемые испытания, clinical trials) необходимы, чтобы найти лучшее лечение для снижения инвалидизации, вызванной ишемическим инсультом у людей с COVID-19. Наши результаты подчеркивают, что даже во время карантина больные с подозрением на инсульт должны немедленно быть доставлены в больницы, чтобы там смогли получить лучшее лечение» [8].
В широко тиражируемом в настоящее время документе, во Временном Экстренном Руководстве по лечению инсультов в период пандемии СOVID-19 [10] отмечено, что пациенты, перенесшие инсульт, могут иметь бессимптомную инфекцию SARS-CoV-2.
Дифференциальная диагноз с другими повреждениями ЦНС, которые провоцирует SARS
В материале, описанном Lau K-K с коллегами еще в 2004 году [9] при развитии SARS-CoV-2 - осложнений у некоторых пациентов были симптомы, подобные общемозговой симптоматике при инфекциях, поражающих ЦНС - головная боль, судороги и нарушение сознания. Lau K-K подчеркивает, что у доли пациентов имелись симптомы поражения центральной нервной системы даже до дебюта дыхательных нарушений и поражения легких. Эти симптомы могли быть проявлением общемозговой симптоматики при манифестации инсульта при COVID-19, так и очаговыми при развитии энцефалита и васкулита. Lau K-K призывает неврологов быть бдительными, наблюдая за пациентами, инфицированными COVID-19, искать любые признаки, характерные для внутричерепной инфекции, и, по возможности, проводить МРТ головного мозга с контрастированием. Lau K-K также рекомендует проводить люмбальную пункцию для поиска нуклеиновой кислоты SARS-CoV-2 с помощью ПЦР ( подтверждение церебрального васкулита и энцефалита при коронавирусной инфекции). Для этих пациентов с COVID-19 с развитием энцефалита или васкулита, должны быть рассмотрены такие стратегии лечения, как контроль отека мозга, купирование и предотвращение судорог и лечение психотических симптомов. Надо принять в учет, что у пациентов с инсультом часто возникает лихорадка из-за других осложнений инсульта, таких как аспирационной пневмонии и инфекции мочеполовых путей и таких больных необходимо будет быстро оценить на наличие COVID-19 [10].
Обобщая вышеизложенное, можно выявить характерные особенности ишемических инсультов при коронавирусной инфекции:
- Развитие ишемического инсульта описано через 8–24 дня от появления симптомов коронавирусной инфекции, а у некоторых пациентов - при бессимптомном течении COVID-19, что позволяет предположить, что связанный с COVID-19 ишемический инсульт обычно отсрочен по старту симптомов, но может произойти как на ранних, так и на более поздних стадиях течения болезни.
- У больных с остро развившимися инсультами на фоне коронавирусной инфекции наблюдаются высокие уровни D-димеров (> 7000 мкг / л), что может являться отличительным признаком при дифференциальной диагностике с инсультами без наличия коронавирусной инфекции.
- Среди патогенетических механизмов преобладает тромбообразование с окклюзией магистральных внутричерепных артерий ( каротидный бассейн, средняя мозговая артерия, передняя мозговая артерия), с развитием классических симптомов инсульта: гемипареза, сенсорных и афатических нарушений, спутанности сознания, причем даже у молодых пациентов.
- При коронавирусной инфекции развитие инсульта может иметь под собой проявления васкулита церебральных сосудов разного калибра и заболеванием может манифестировать с упорной головной боли и негрубой очаговой неврологической симптоматики.
- Среди нейровизуализационных паттернов ( находки на КТ и МРТ головного мозга) также преобладает окклюзия большого сосуда, причем развивающаяся одновременно в нескольких сосудистых территориях. Инфаркты мозга могут сопровождаться геморрагическим пропитыванием, что необходимо принимать в учет при решении о назначении или отмене антикоагулянтной терапии.
- Даже назначение терапевтических доз антикоагулянтной терапии, по показаниям, не всегда защищает от развития ишемических поражений мозга, однако без антикоагулянтной терапии значительно возрастает риск развития фатального инсульта при коронавирусной инфекции. Антикоагулянтная терапия желательно должна быть представлена пероральным приемом новых антикоагулянтных препаратов ( NOAC) - ривароксабана, дабигатрана и др. и мониторироваться показателями МНО и АЧТВ ежедневно в острейшем периоде инсульта.
Рекомендации лидеров организаций по борьбе с инсультом по оказанию помощи больным с острыми нарушениями мозгового кровообращения в период пандемии COVID-19
Еще в начале апреля президент Европейской Организации по Инсульту (ESO) Барт ван дер Ворп с лидерами ESO Валерией Касо, Мартином Дичигансом, Эльзой Шарлоттой Сандсет, обратились к общественности с заявлением от лица ESO. “Два-три из каждых 10 пациентов умирают в результате инсульта, и примерно одна треть остается зависимой от окружающих. Вероятность благоприятного исхода в решающей степени зависит от пациентов, поступающих сразу после появления симптомов, и от больниц, обеспечивающих немедленный доступ к оптимизированной помощи при инсульте. Меры включают проведение реканализационной терапии при окклюзионном факторе при инсульте, устранение пороков развития сосудов головного мозга, специализированное лечение инсульта, вторичную профилактику и реабилитацию”[1].
30 апреля прошёл вебинар, организованный лидирующей организацией по внедрению доказательных подходов к лечению инсульта и организации инсультной службы — Европейской Организации по Инсульту ( ESO) [13].По результатам опроса, который провела ESO в 55 странах, только 20% респондентов отметили, что оказание помощи при инсульте в период пандемии не изменилось. 48% респондентов отметили значительные изменения в реабилитационной службе после инсульта и 33% — в изменении тактики лечения инсульта ( уменьшение количества проведённой тромболитической терапии, механической тромбоэкстракции) и 26% отметили изменения в функционирующих так называемых «путях поступления пациентов с инсультом» ( stroke pathways).
Президент, доктор Барт ван дер Ворп, отметил, что «настоящее время пандемии очень сложное, в связи не только с возросшим риском инсульта у пациентов с COVID-19, но и в связи со значительным снижением поступления пациентов с инсультом в госпитали во всем мире в дни пандемии». Лидер ESO доктор Валерия Касо отметила, что «несмотря на то, что COVID19- это очень серьезное заболевание, большинство наших пациентов — это больные с неинфекционными заболеваниями. Задача всех организаций по лечению инсульта — создать безопасные пути поступления пациентов с инсультом (safe stroke pathways) и дать понять общественности, что при развитии инсульта поступление в госпитали критически необходимо и остаётся безопасным для каждого пациента. Доказанные безопасные методы лечения инсульта, такие как проведение тромболитической терапии и механической экстракции тромба, а также назначение перфузионных антикоагулянтов в острейшем периоде, с переходом на пероральные при ишемическом инсульте, как и оперативные вмешательства по удалению гематомы после внутримозгового кровоизлияния, возможны только в стационарах.
ESO поддерживает усилия по борьбе с пандемией COVID-19 и лечению пациентов с COVID-19, но подчеркивает, что пациенты с симптомами инсульта должны по-прежнему поступать в больницу незамедлительно и рекомендует специалистам по лечению инсульта предпринять все усилия для поддержания обычного уровня лечения инсульта, включая стратегии внутривенной и эндоваскулярной реперфузии, независимо от статуса пациента с COVID-19, чтобы избежать ненужного «повреждения коллатерального кровообращения» из-за неадекватного лечения этого часто инвалидизирующего или опасного для жизни состояния [1].
Литература:
1. Likely increase in the risk of death or disability from stroke during the COVID-19 pandemic. The European Stroke Organisation (ESO) statement. By: Bart van der Worp, ESO President, Else Charlotte Sandset, ESO Secretary General, Martin Dichgans, ESO President Elect, Valeria Caso, ESO Past President. https://eso-stroke.org/likely-increase-in-the-risk-of-death-or-disability-from-stroke-during-the-covid-19-pandemic/
2. Mao L, Jin H, Wang M, et al. Neurologic manifestations of hospitalized patients with coronavirus disease 2019 in Wuhan, China. JAMA Neurol 2020 (published Online First: 2020/04/11) https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7149362/
3. Werring D.J. et al. Characteristics of ischaemic stroke associated with COVID-19. Journal of Neurology, Neurosurgery & Psychiatry Published Online First: 30 April 2020. doi: 10.1136/jnnp-2020-323586 https://jnnp.bmj.com/content/early/2020/04/30/jnnp-2020-323586
4. Tang N, Li D, Wang X, et al. Abnormal coagulation parameters are associated with poor prognosis in patients with novel coronavirus pneumonia. J Thromb Haemost 2020;18:844–7.doi:10.1111/jth.14768 PubMedGoogle Scholar
5. Oxley J Thomas et al. Large-Vessel Stroke as a Presenting Feature of Covid-19 in the Young. https://www.nejm.org/doi/pdf/10.1056/NEJMc2009787?articleTools=true
6. Zhang Y, Xiao M, Zhang S, et al. Coagulopathy and antiphospholipid antibodies in patients with Covid-19. N Engl J Med 2020 (published Online First: 2020/04/09).
7. Diagnosis and treatment of the novel coronavirus pneumonia (Trial version 7) [D]. National Health Commission of the People’s Republic of China, 2020. http://www.nhc.gov.cn/yzygj/s7653p/ 202003/46c9294a7dfe4cef80dc7f5912eb1989/files/ce3e6945832a 438eaae415350a8ce964.pdfDiagnosis and treatment of the novel coronavirus pneumonia (Trial version 7) [D].
8. Huijuan Jin, Candong Hong, Shengcai Chen, Yifan Zhou, Yong Wang, Ling Mao, Yanan Li, Quanwei He, Man Li, Ying Su, David Wang , Longde Wang,Bo Hu. Consensus for prevention and management of coronavirus disease 2019 (COVID-19) for neurologists
9. Lau K-K, Yu W-C, Chu C-M, et al. Possible central nervous system infection by SARS coronavirus. Emerg Infect Dis 2004;10:342–4
10. Temporary Emergency Guidance to US Stroke Centers During the COVID-19 Pandemic On Behalf of the AHA/ASA Stroke Council Leadership and On Behalf of the AHA/ASA Stroke Council Leadership. Stroke. 2020 Apr 1. https://doi.org/10.1161/STROKEAHA.120.030023
11. COVID-19 – UK Disease surveillance webinar.
12. Likely increase in the risk of death or disability from stroke during the COVID-19 pandemic. The European Stroke Organisation (ESO) statement. By: Bart van der Worp, ESO President, Else Charlotte Sandset, ESO Secretary General, Martin Dichgans, ESO President Elect, Valeria Caso, ESO Past President. https://eso-stroke.org/likely-increase-in-the-risk-of-death-or-disability-from-stroke-during-the-covid-19-pandemic/
13. Angels COVID-19 Webinar - Introduction https://vimeo.com/416298438/627883a3c4
Весь кыргызский спорт в нашем Телеграм-канале @sport_akipress